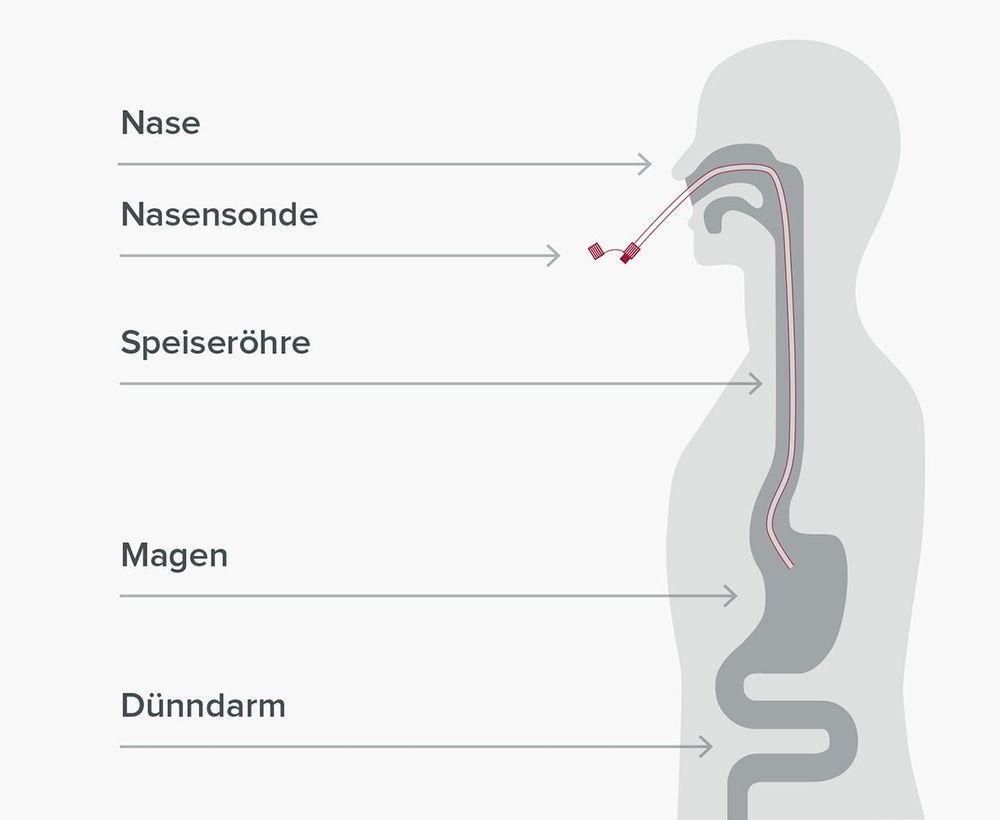
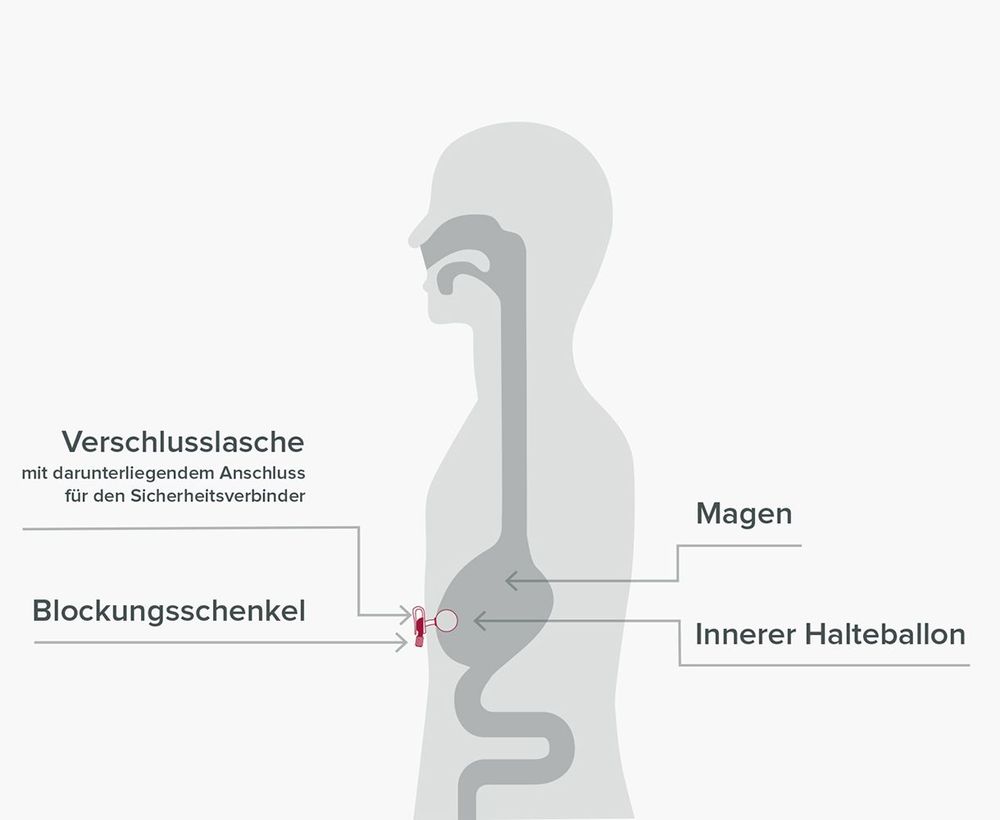
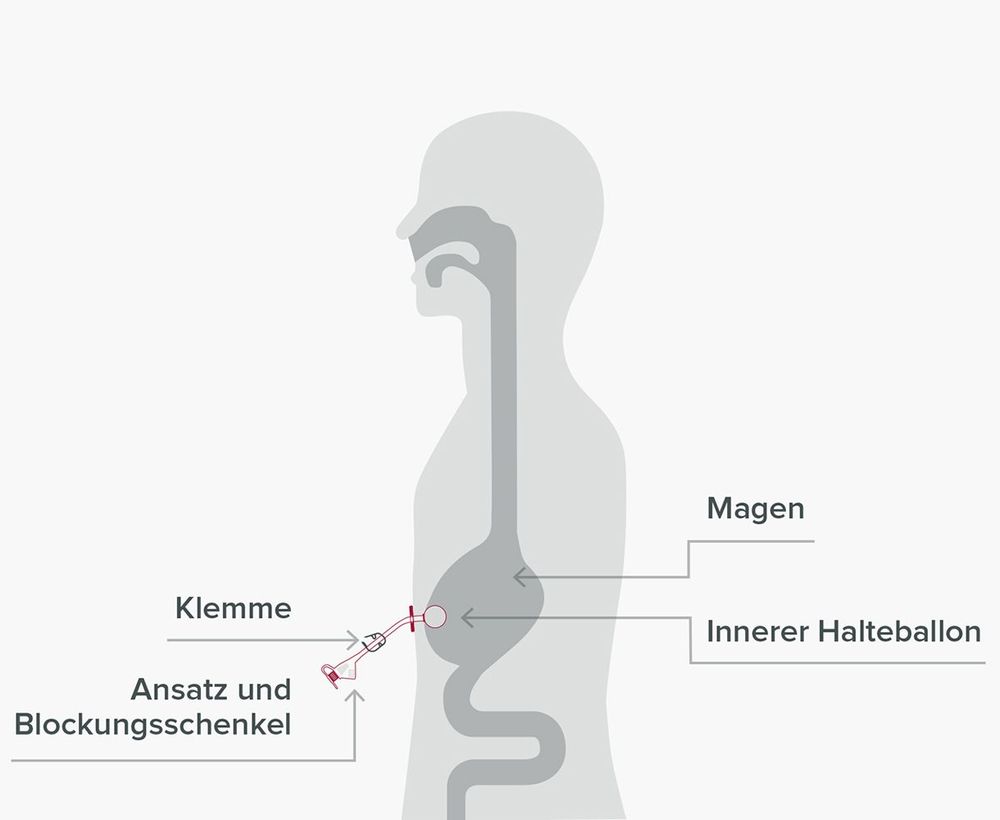
Die wesentlichen Vorteile einer Nasensonde sind die einfache, schmerzfreie und schnelle Platzierung der Ernährungssonde, die ohne eine Sedierung und nicht invasiv erfolgt (d.h. eine Behandlung ohne das Einführen von Instrumenten in den Körper).
Sie ist für alle Altersgruppen geeignet - vom Frühchen bis ins hohe Alter. Zudem kann sie ortsunabhängig gelegt werden - sowohl im klinischen als auch im außerklinischen bzw. häuslichen Umfeld.
Anders als bei der Platzierung von perkutanen Sonden besteht kein zeitlicher Vorlauf beim Legen einer Nasensonde. So schnell wie eine transnasale Sonde gelegt ist, so schnell kann diese auch wieder entfernt werden, sobald der Betroffene wieder in der Lage ist, normal zu essen.
Dennoch birgt der Einsatz einer Nasensonde einige Risiken / Nachteile.
Gerade zu Beginn wird eine Nasensonde häufig als Fremdkörper empfunden, auch wenn eine Gewöhnung meist schnell eintritt. Viele Betroffene empfinden die Sichtbarkeit der Sonde im Gesicht als störend oder sogar unangenehm.
Häufige Komplikationen bei einer transnasalen Ernährungssonde sind Reizungen der Nasenschleimhaut oder Nasenbluten sowie Druckstellen an der Nasenwand. Um dies zu vermeiden ist eine sorgfältige und regelmäßige Nasenpflege bei einer liegenden Nasensonde unerlässlich.
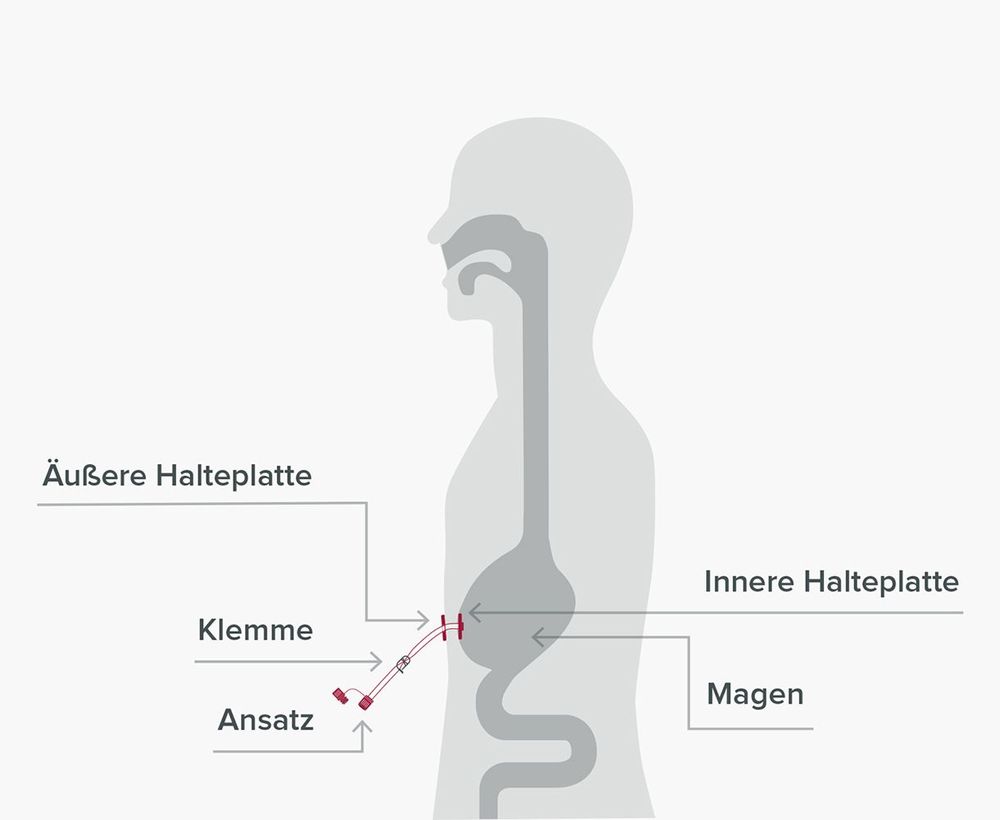
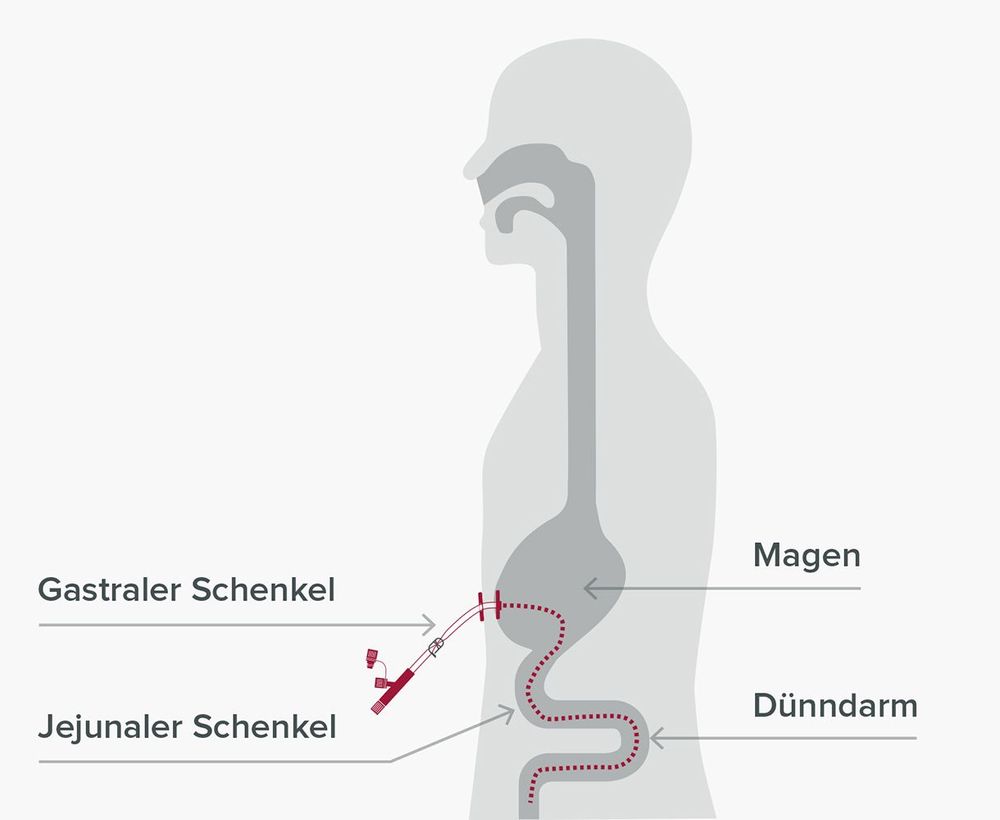
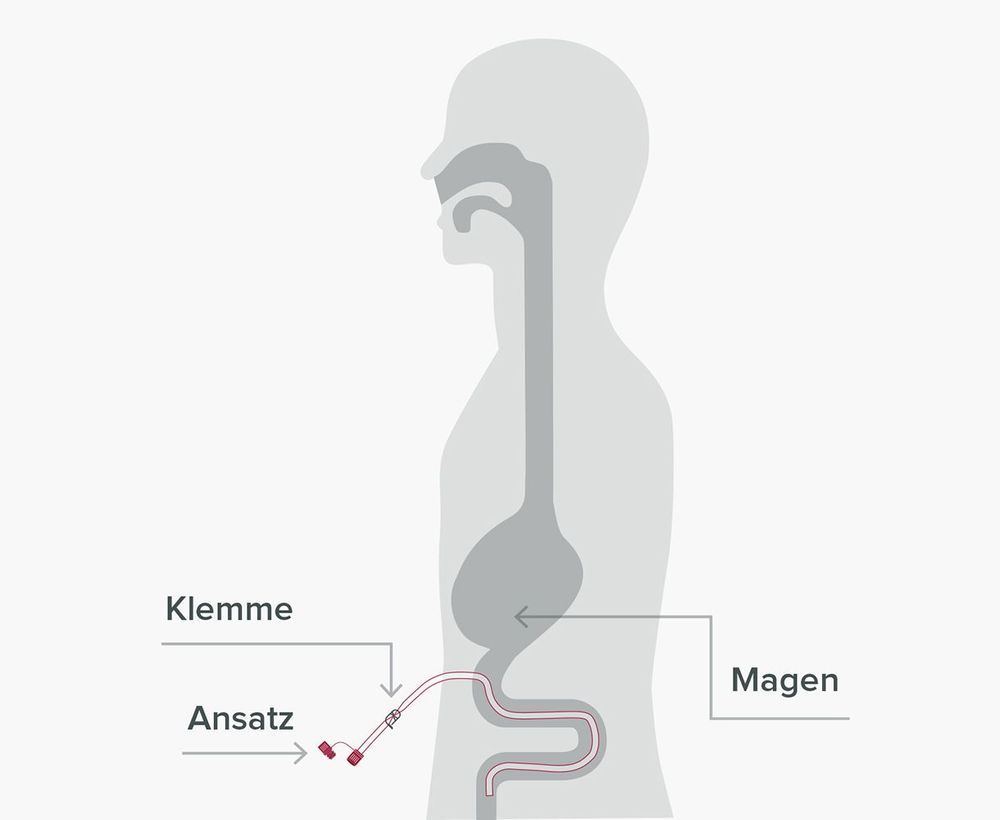
Da die Ernährungssonde an der Nase nur mit einem Pflaster und im Inneren des Körpers gar nicht fixiert wird, kommt es nicht selten zu sogenannten Sondendislokationen. Von einer Dislokation spricht man bei einer Lageänderung oder Verschiebung der Ernährungssonde von ihrer ursprünglichen Position im Magen oder Dünndarm. Dies kann z.B. durch ein versehentliches Ziehen am Sondenschlauch oder durch Husten, Würgen sowie durch Erbrechen geschehen.
Gelangt hierbei unbemerkt Nahrung in die Atemwege (Aspiration) kann eine Lungenentzündung (Aspirationspneumonie) oder sogar der Erstickungstod die Folge sein. Daher ist für die Sicherheit des Betroffenen eine Lagekontrolle mittels Auskultation oder pH-Wert-Messung vor jeder Nahrungs- und Flüssigkeitsgabe über eine Nasesonde unerlässlich.
Schwere Verletzungen der Speiseröhre beim Legen der Nasensonde bleiben bei korrekter Durchführung die Ausnahme.
Verstopfungen der Sonde sind häufiger zu finden und meist abhängig vom Innendurchmesser der Sonde und der Pflege. Vor allem eine unsachgemäße Verabreichung von Medikamenten kann eine Sondenverstopfung (Okklusion) begünstigen.
Durch regelmäßiges Spülen der Nasensonde kann eine Verstopfung meist vermieden werden. Im Bedarfsfall muss die Magensonde oder Dünndarmsonde ausgetauscht werden.